Ines von Rosenstiel , Miguette Jadoul, Winnie Schats
1.1 Inleiding
1.2 Algemene kenschets van de praktijk: complex en veelzijdig
1.3 Ontwikkelingsachterstand en autisme
1.4 Slaapproblemen
1.5 Epilepsie
1.6 Angst en probleemgedrag
1.7 Cerebrale parese
1.8 Tot besluit: het patiënt perspectief centraal
Literatuur
1.1 Inleiding
De belangstelling in Nederland voor Integrative Medicine (IM) neemt de laatste jaren steeds meer toe. In de VS is deze holistische zorgvisie de afgelopen 10 jaar doorontwikkeld tot een niet meer weg te denken onderdeel van de gezondheidszorg. In Nederland zijn er ook toenemend initiatieven in de IM- patiëntenzorg bij kinderen zichtbaar, zoals het frequent toepassen van medische hypnose bij functionele buikpijn, al of niet gebundeld in integrale focusklinieken zoals Kinderbuik & CO, de integrale aanpak van geestelijke gezondheidszorg voor kinderen in het Huis vol Compassie en de polikliniek Integrative Medicine Kindergeneeskunde in het Slotervaart ziekenhuis te Amsterdam.
De Integrative Medicine zorgvisie wordt in de praktijk door vier pijlers gedragen, waarbij alle pijlers even belangrijk zijn:

De focus in dit hoofdstuk ligt op de derde pijler: de combinatie van reguliere met evidence- based complementaire en alternatieve (CAM) therapieën. Naast het feit dat deze combinatie/integratie als visie wereldwijd in opkomst is en ook gestimuleerd wordt door de WHO en het Europees Parlement, is er nog een aantal redenen om er als hulpverlener serieus aandacht aan te besteden. De voornaamste twee:
- Veel meer kinderen dan gedacht bezoeken naast de reguliere kinderarts ook het alternatieve/complementaire circuit (1). Vlieger (2) vermeldt getallen van het CAM-gebruik op de polikliniek algemene kindergeneeskunde van 30 procent. Bij kinderen met een chronische aandoening liggen deze getallen veelal zelfs tussen de 50% en 70%.
- Veel ouders veronderstellen dat aanvullende behandelwijzen of producten per definitie veilig zijn, omdat het om natuurlijke behandelingen zou gaan. Dit is een hardnekkig misverstand, daar er in een aantal gevallen zeker risico’s zijn.
Net als bij reguliere behandelingen is een kritische evaluatie van de effectiviteit en veiligheid van aanvullende CAM behandelingen daarom cruciaal. Het recent opgestarte NVK-onderzoeksprotocol met betrekking tot veiligheid van alternatieve behandelwijzen bij kinderen moet in elk geval tot concrete verbeterpunten in de praktijk gaan leiden, zoals betere voorlichting en informatievoorziening. Ook is er veel winst te behalen door een open en transparante communicatie tussen arts en patiënt/ouder rond aanvullende behandelingen naast reguliere zorg. Onderzoek wijst uit dat deze aanpak naast een basis voor veilige zorg ook een aanzet is tot verbeterde compliance van de patiënt voor de voorgestelde reguliere behandeling (3). De ouder voelt zich als mede-regisseur van de behandeling serieus genomen, waarbij het actief doorvragen van de hulpverlener naar de overtuigingen van de ouder met betrekking tot de ziekte/gezondheid van het kind en de kwaliteit van leven belangrijke aanknopingspunten zijn in de respectvolle dialoog.
Wat de rol van de arts betreft, laat het bovenstaande zien dat het van belang is dat de beroepsgroep zich bewust is van het veelvuldige beroep dat op aanvullende behandelwijzen wordt gedaan, alsook van de risico’s die daarmee gepaard kunnen gaan. Professionals geven ook wel al blijk van een groot risicobesef. In hun rol van coach en als professioneel adviseur dienen artsen zich bovendien, bij zowel reguliere als bij aanvullende behandelingen, bewust te zijn van het ethisch raamwerk van veiligheid en effectiviteit (zie Schema 2). Dit geldt uiteraard ook voor de werk –en behandelwijze bij kinderen met meervoudige beperkingen (KMB).
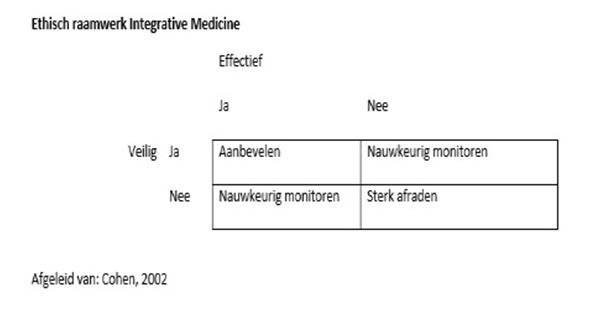
Om dit ethisch kader optimaal te kunnen waarborgen, is het belangrijk om een beeld te krijgen van aard, omvang en gebruik van aanvullende behandelingen bij deze doelgroep.
In de volgende paragrafen wordt dan ook getracht de hulpverlener meer inzicht te verschaffen rond prevalentie, gebruik en aard van veel voorkomende aanvullende behandelingen bij kinderen met meervoudige beperkingen, gericht op veel voorkomende klachten of ziektebeelden, aangevuld met wetenschappelijke informatie over mogelijke bewijslast met betrekking tot effectiviteit en veiligheid. Op dit moment bestaan er (nog) geen landelijke evidence-based richtlijnen voor aanvullende behandelwijzen bij KMB.
Het hoofdstuk sluit af met het centraal stellen van het patiëntenperspectief.
1.2 Algemene kenschets van de praktijk: complex en veelzijdig
Zowel de diagnostiek, behandeling als de begeleiding van kinderen met meervoudige beperkingen (KMB) en hun ouders zijn complex. Veel voorkomende medische problemen die bij deze kinderen voorkomen zijn onder andere gastro-oesofageale reflux, epilepsie, obstipatie, longproblemen, voedingsproblemen, en slaap- en gedragsproblemen.
Beter inzicht in de problematiek waarmee ouders en kinderen geconfronteerd worden, maakt het mogelijk om de zorg te optimaliseren. Dat geldt ook voor veel voorkomende aanvullende behandelmethoden die ouders vaak aangereikt worden door familie of vrienden, of op hun eigen zoektocht op het internet, boeken of via alternatieve artsen. Slechts een klein percentage krijgt deze informatie via hun reguliere behandelaar. Er is een oerwoud aan CAM-behandelingen: rond de 2000 stuks, met veel ruis in de publieksmedia ten aanzien van de mate van betrouwbaarheid van de bronnen. Op Wikipedia worden er alleen al voor het probleem ontwikkelings- en leerachterstand een 90-tal verschillende alternatieve therapieën genoemd. In de praktijk gaat het bij het verhelpen van symptomen bij KMB vaak om voedingssupplementen, extra vitamines, speciale diëten, bezoeken aan osteopaten en artsen orthomoleculaire geneeskunde, acupunctuur, dolfijntherapie en hyperbare zuurstoftherapie naast Adeli-therapie (4). Medicinale cannabis is eveneens een actueel onderwerp (5).
Wetenschappelijke literatuur aangaande het onderwerp “CAM en KMB”, zowel wat betreft de omvang, het gebruik, de veiligheid én werkzaamheid/effectiviteit van behandelingen, is echter nog maar beperkt aanwezig en beschikbaar. Dit onderstreept tevens de noodzaak tot interdisciplinaire samenwerking en informatiedeling tussen reguliere en complementaire artsen/therapeuten (6).